Исхемична болест на сърцето / ИБС /
| Класификация на ИБС |
Каква е работата на сърцето? За да фукционира правилно, сърцето трябва да получава необходимите за неговата дейност кислород и хранителни вещества. От друга страна, то е отговорно за доставката им до всички тъкани и органи… (виж повече) |
| Определение за стенокардия
|
Какво е стенокардия? Стенокардията, описана за първи път от W. Heberden, се проявява като кратък пристъп на болка, локализирана в горната половина на сърдечната област… (виж повече) |
| Видове стенокардия |
Как се класифицира стенокардията? Стенокардията бива стабилна и нестабилна, безсимптомна миокардна исхемия, вазоспастична стенокардия и синдром “Х” … (виж повече) |
| Причини за възникване |
Какви са причините за стенокардия? Преобладаващо случаите на стенокардия са свързани с атеросклероза на коронарните артерии на сърцето. Атеросклеротичната плака постепенно намалява проходимостта на артериите, предизвиквайки дефицит при кръвоснабдяването на миокарда…(виж повече) |
| Симптоми
|
Какви са симптомите на стенокардията? Типични са: болката в сърдечната област, гадене, сърцебиене, главоболие, причерняване пред очите… (виж повече) – Всяка болка в гърдите ли означава стенокардия? – Означават ли пристъпите на стенокардия приближаващ инфаркт? |
| Инфаркт – дефиниция и риск
|
Какво представлява инфарктът и какво причинява? Миокардният инфаркт е прекъсване на кръвоснабдяването на една част от сърцето, причиняваща постепенна смърт на сърдечните клетки… (виж повече) |
| Диагностициране
|
Как се диагностицира стенокардията? За да се изключат съпътстващите заболявания, се провеждат медицински тестове, включващи електрокардиограма (ЕКГ)… (диагностика) |
| Рискови фактори |
Кои са рисковите фактори за развитие на ИБС? Рисковите фактори се разделят на две големи групи – коригируеми и некоригируеми… (виж повече) |
| Лечение |
Какви са съществуващите методи за лечение на стенокардия? Като правило целта е да се отстранят причините за възникване на стенокардия и лечение на самия медикаментозен пристъп…(медикаментозно, инвазивно, хирургично лечение) |
| Кардиалгии |
Болки в гърдите Стенокардията се отличава от болките в сърдечната област с друг произход. Тези болки се наричат „кардиалгии“. |
| Прогноза |
Каква е прогнозата при стенокардия? Стабилната стенокардия, причинена от атеросклероза на коронарните артерии, е разпространено и водещо до инвалидност заболяване… ( виж повече ) |
Исхемичната болест на сърцето е едно от най-честите сърдечни заболявания и се изявява в следните основни форми:
1. Стабилна стенокардия /ангина пекторис; гръдна жаба/;
2. Нестабилна стенокардия;
3. Инфаркт на миокарда;
4. Миокардиосклероза.
Описание на работата на сърцето
Сърцето работи непрекъснато и прави около 100 000 съкращения за едно денонощие, като придвижва в организма около 7000 l кръв. За да може да се извършва тази работа, сърдечният мускул трябва да получава достатъчно кръв, наситена с кислород. При физически усилия работата на сърцето се увеличава значително. В тези случаи то се нуждае от повече кръв, за да може да отговори на повишените нужди на различните органи и системи. Когато по една или друга причина сърдечният мускул получава по-малко кръв (респ. кислород), той изпада в състояние на хипоксия (недостиг на кислород), което води до нарушение на обменните процеси в него.
Нарушеното кръвообращение на сърцето предизвиква различни болестни състояния. Това нарушение се проявява с характерна сърдечна болка.
През 1772 г. W. Heberden въвежда термина „стенокардия“ като характеристика на синдрома, при който в гръдната клетка се отбелязва” усещане за задух и безпокойство”, предизвикано обикновено от физическо натоварване. Той не успява да определи сърдечния произход на това чувство, но в следващите години други изследователи демонстрират връзката на стенокардията със заболявания вследствие на поражения в коронарните артерии на сърцето.
Стенокардия или “гръдна жаба” – внезапна болка или дискомфорт в гръдната област, предизвикани от недостатъчно снабдяване с кръв на определен участък на сърцето.
В болшинството случаи стенокардията се явява като една от формите на проява на исхемичната болест на сърцето, в основата на която е атеросклерозата на сърдечните артерии. В много случаи болката в гръдната област се наблюдава и при други заболявания (вродени и придобити сърдечни пороци, миокардити и възпалителни поражения на коронарните артерии(васкулити)).
Стенокардията се класифицира като стабилна и нестабилна (прогресираща), безсимптомна (тиха) миокардна исхемия, вазоспастична стенокардия, синдром “Х” (микроваскуларна стенокардия).
1. Симптомите на стенокардия са стабилни, ако възникват веднъж на няколко седмици без значително влошаване. В типичния случай симптомите се появяват при дейности, изискващи повишени потребности от кислород за миокарда. Но дори при стабилна стенокардия, характерът на симптомите може да се мени в зависимост от различни фактори като температура на околната среда или емоционален стрес. Например: при физически усилия; при излизане от топла в студена стая; при силна емоционална възбуда.
2. Счита се, че стенокардията е нестабилна при внезапно влошаване на съществуваща стенокардия без видима причина или когато стенокардията се появява при относително слабо физическо натоварване или в покой. В повечето случаи се характеризира с остро настъпило несъответствие между притока на кислород към сърцето и неговите потребности. Тя осъществява прехода от стабилната стенокардия към остро настъпващия миокарден инфаркт, т.е. тя е един вид предвестник за евентуално настъпване на тежко миокардно усложнение – некроза (инфаркт). При пациенти, които не обръщат внимание на стенокардните си пристъпи и неглижират своето цялостно и в частност сърдечно състояние, миокардният инфаркт може да настъпи с голяма вероятност.
3. Вазоспастична стенокардия. В редица болни се наблюдава локален спазъм /свиване/ на коронарните артерии, без явни атеросклеротични поражения. Този синдром се нарича “вариантна” стенокардия или стенокардия тип Prinzmental. В този случай доставката на кислород за миокарда е намалена като следствие на интензивен вазоспазъм, което и предизвиква стенокардията. Вазоспатичната стенокардия често се развива в положение на покой, доколкото причина за исхемията е подчертано недостатъчната доставка на кислород, а не нуждата на миокарда от него.
4. Тиха (без болки, без симптоми) исхемия. Исхемия на миокарда понякога се развива без субективно усещане за дискомфорт или болка.Такава исхемия може да се диагностицира с технически средства (Холтер мониторингово изследване, ехокардиография или натоварващ стрес – тест). Тиха исхемия се наблюдава при 40% от пациентите със стабилна стенокардия и при 2,5 – 10% от мъжете на средна възраст, които иначе нямат оплаквания. Осъзнавайки важността на симптомите на стенокардия като физиологичен сигнал за тревога на организма, то безсимптомният характер на тихата исхемия се явява отрицателен фактор , възпрепятстващ навременното лечение.
5. Синдром «Х». С този термин се класифицират пациенти с типични симптоми на стенокардия, у които обаче не се наблюдават стенозни поражения на коронарните артерии при ангиографски изследвания (коронарография).
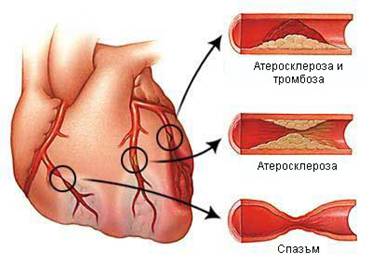
Стенокардията (стабилна и нестабилна) е атеросклеротично заболяване на съдовете и най-често се предизвиква от наличието на плака, разположена в някоя от коронарните артерии, изхранващи миокарда. Тази плака води до стесняване лумена на съда, в резултат на което до клетките на сърцето достигат по-малко кислород и хранителни вещества. Когато плаката е стабилна, т.е. нейната повърхност е интактна и запазена, стеснението е относително постоянно и до известна степен компенсирано (това е типично за т.нар. стабилна стенокардия). Когато обаче въпросната плака руптурира или ерозира, нейната структура се нарушава, тя се оголва и по повърхността й се появяват молекули, които при нормални условия не влизат в контакт с кръвните клетки. Най-често това е молекулата на колагена, която има силен афинитет към тромбоцитите. Те полепват по повърхността на оголената атеросклеротична плака и водят до образуването на тромб, който още повече намалява диаметъра на предварително стеснения коронарен съд. В резултат на това се явяват оплакванията и симптомите на нестабилната стенокардия.
 В някои случаи нестабилната ангина пекторис се проявява и при ненарушена атеросклеротична плака, която обаче води до стеноза над 90% от лумена на съда и практически не позволява адекватното кръвоснабдяване на посочената част на миокарда.
В някои случаи нестабилната ангина пекторис се проявява и при ненарушена атеросклеротична плака, която обаче води до стеноза над 90% от лумена на съда и практически не позволява адекватното кръвоснабдяване на посочената част на миокарда.
Често в хода на хиперконтрактилитет (повишена контракция) на съдовата стена или в резултат на нарушена ендотелна функция в близост до наличната атеросклеротична плака възниква съдов спазъм. Той допълнително стеснява съда и предизвиква ефект, подобен на този при насложената върху атерогенната плака тромбоза. Този механизъм на възникване на нестабилната стенокардия обаче е доста по-рядък.
При нестабилната ангина пекторис има непълно запушване на съда и то не води до инфаркт, т.е. няма загинал сърдечен мускул.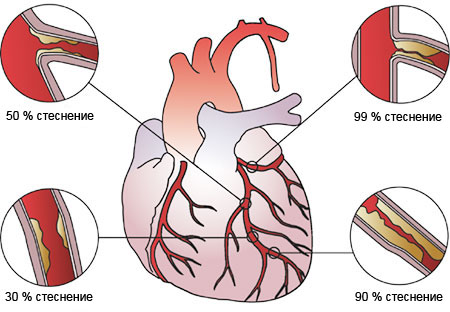
В редица случаи причината за стенокардия е артериалната хипотония, проявяваща се като намаляване на притока на кръв към устието на коронарните артерии (артериална, особено диастолна хипотония от всякъкъв произход, включително след прием на понижаващи кръвното налягане медикаменти; намаляване на силата на изтласкване при тахиаритмии; венозна хипотония).
Остра болка в сърдечната област се наблюдава и в случаите, когато нуждата на сърдечния мускул от кислород не се задоволява от кръвния поток. Пристъпите на стенокардия възникват при физическо натоварване, емоционален стрес, при преход от среди с рязка температурна разлика, след употребата на тежка или пикантна храна, след употребата на алкохол.
Във всички посочени случаи работата на сърцето се увеличава, съответно по-осезаем е недостига на кислород. Като резултат възниква болка.
Пристъпът отшумява, намалявайки значително работата на сърдечния мускул (прекратяване на физическото натоварване, прием на нитроглицерин), възстановявайки достатъчния приток на кръв към коронарните артерии.
Атеросклерозата обаче обхваща не само коронарните съдове, тя може да се прояви навсякъде по съдовата система, включително и в мозъчните съдове. Така нестабилната стенокардия играе роля и за навременното откриване на значителни атеросклеротични стеснения в областта на мозъчните съдове, които биха могли да доведат до мозъчен инсулт.
Основни симптоми на стенокардията
Заболяването може да протече по различен начин. Най-често обаче оплакванията се изразяват в следното:
- Болка – често първият симптом на нестабилната стенокардия е болката в областта на сърцето и гърдите. Много хора описват това усещане като стягане, притискане, дискомфорт, тежест. Тя е локализирана в сърдечната област, зад гръдната кост, като често се излъчва към лявото рамо, лявата ръка, долната челюст или е разпространена в целия гръден кош. Твърде често стенокардията се провокира от студ, влага, вятър, газирани напитки, емоционален стрес. Силата на болката е различна – тя може да бъде остра, пробождаща или тъпа.
 Пристъпът на болка продължава от 1 до 10 мин. и бързо се притъпява след прием на нитроглицерин или преустановяване на физическото натоварване. При някои пациенти се наблюдават и пристъпи с продължителност от 30 сек. до 30 мин.
Пристъпът на болка продължава от 1 до 10 мин. и бързо се притъпява след прием на нитроглицерин или преустановяване на физическото натоварване. При някои пациенти се наблюдават и пристъпи с продължителност от 30 сек. до 30 мин.
Типично за болката при нестабилната стенокардия е появата й в покой, т.е. без каквато и да е видима причина за нейното възникване. Тя има различна продължителност и обикновено не се повлиява нито от приема на нитроглицерин, нито от промяна в положението на тялото.
Болката при стенокардия се отличава със следните признаци:
- има характер на пристъп, т.е. ясно изразен момент на възникване и затихване.
- възниква при определени условия.
Условия за пристъп на стенокардия: най-често – при ходене (болка при ускорено движение или изкачване, при ходене след хранене или срещу силен вятър), както и при всяко физическо усилие или емоционален стрес. Зависимостта на болката от физическото усилие се проявява в това, че с неговото продължаване или увеличаване неизменно нараства и интензивността на болката, а при прекратяването му болката затихва или изчезва след няколко минути.
- започва да затихва или изчезва съвсем под влиянието на нитроглицерин (до 1-3 минути след прием под езика).
Посочените три особености са достатъчни за поставяне пристъпа на стенокардия като клинична диагноза, както и за разграничаването им от останалите усещания в сърдечната област, несвързани със стенокардия (кардиалгии).
- Задух – по-типичен за по-възрастните хора, но може да замени болката, особено при диабетици
- Сърцебиене
- Ритъмно-проводни нарушения
- Обща слабост
- Главоболие
- Причерняване
- Гадене, повръщане
- Изпотяване
Обикновено последните симптоми са израз на разстроена вегетативна функция на организма. Тяхното наличие не е от първостепенно значение, но те не бива да се пренебрегват, защото в някои случаи отразяват тежестта на пристъпа и дават допълнителна информация за цялостното състояние на пациента. Проявата на всички тези симптоми едновременно може да доведе до инфаркт. В този случай веднага се обадете на телефон 112.
Дали всяка болка в гръдната област може да се счита за стенокардия?
Абсолютно не! Не всяка болка в сърдечната област е признак на стенокардия. Например, ако болката е с продължителност под 30-40 сек. и преминава след дълбоко вдишване, изменение на положението на тялото или глътка вода, вие не трябва да се безпокоите. Болката не е причинена от стенокардия. Посетете лекар!
Означават ли пристъпите на стенокардия приближаващ инфаркт?
На първо място трябва да се поясни, че пристъпът на стенокардия не е инфаркт! Това е само временна проява на недостиг на кислород за работещия сърдечен мускул.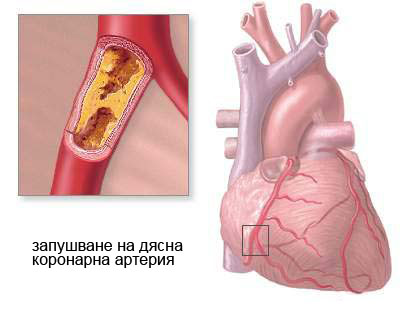
За разлика от стенокардията, при инфаркта възникват необратими изменения в сърдечната тъкан, вследствие на напълно нарушеното кръвоснабдяване на засегнатия участък. Болката в гърдите при инфаркт е по-силна, по-продължителна е и не преминава след приема на нитроглицерин. Инфарктът, освен това, е съпроводен от гадене, немощ, изпотяване и чувство за страх.
Трябва да се помни, че случаите, когато пристъпите на стенокардия са по-продължителни, зачестяват и възникват в състояние на покой, предполагат висок риск от развитие на инфаркт.
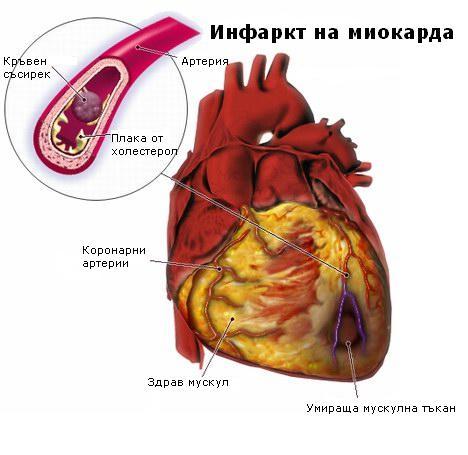
Миокардният инфаркт или острият миокарден инфаркт, познати като сърдечен удар, представлява прекъсване на кръвоснабдяването на една част от сърцето, причиняваща подстепенно смърт на сърдечните клетки. Това най-често се дължи на запушване (блокиране) на коронарната артерия от кръвен съсирек – след разкъсване на уязвима атеросклеротична плака, която е нестабилна съвкупност от липиди (мастни киселини) и бели кръвни клетки (особено макрофаги) в стената на артерията.
Ако притокът на кръв към сърдечния мускул не е възстановен в рамките на 20 до 40 минути, смъртта на сърдечния мускул става необратима. Сърцето продължава да умира в продължение на шест до осем часа, при което сърдечната атака обикновено е пълна. Инфарктът може да бъде причинен и от рязко намаляване или спиране на терапията.
В общия случай лекарят поставя диагноза стенокардия след като изясни характера на вашите симптоми и обстоятелствата, при които те се проявяват. За да се изключат съпътстващите заболявания се провеждат редица медицински изследвания, включващи електрокардиограма (ЕКГ) в състояние на покой и след физическо натоварване, стрес тест, измерване на кръвното налягане, рентгеново изследване на коронарните артерии (ангиограма).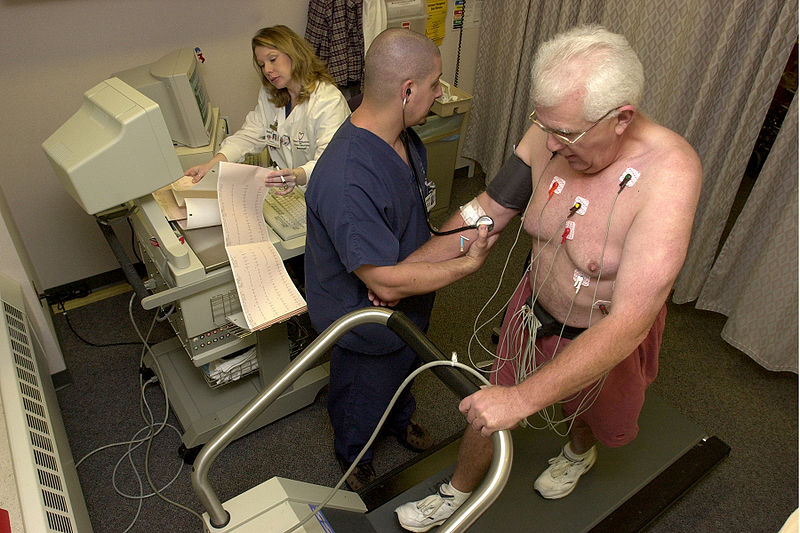
С помощта на ЕКГ лекарят изследва електрическите импулси на сърцето. Те показват наличието или отсъствието на исхемия (недостатъчно кръвоснабдяване), измененията на сърдечния ритъм и др. За да се получи пълна картина на сърдечната дейност лекарят снема данните от ЕКГ в състояние на покой и след изпълнението на някои физически упражнения.
По комплексния стрес-тест позволява да се оцени кръвния поток във вътрешността на сърдечния мускул в покой и при натоварване. Използва се малко количество радиоизотоп (обикновено талий), който се инжектира във вената по време на физическо натоварване. След това със специален прибор се определя разпределението на талий в различните зони на сърдечния мускул. Различните концентрации или отсъствието му позволява да се определят участъците с недостатъчно кръвоснабдяване.
Най точният метод за оценка на вътрешните изменения в кръвоносните съдове на сърцето е ангиографското изследване (коронарография – рентгеново изследване на сърдечните коронарни съдове). При него тънка гъвкава тръбичка (катетър) се вкарва в една от артериите в областта на слабините или в областта на предрамието и после се придвижва по кръвоносната система до една от двете коронарни (сърдечни) артерии. Впръсква се контрастно вещество, като по този начин може да се наблюдават измененията в изследваните артерии.
Кои са рисковите фактори за развитие на ИБС ?
Рисковите фактори, които водят до възникване на описаните механизми, са същите, които причиняват миокардния инфаркт. Най-общо те могат да се разделят на :
Коригируеми рискови фактори : дислипидемии (нарушения в липидния статус) – най-често се касае за състояния, при които общият холестерол и триглицеридите са повишени над допустимите стойности : общ холестерол >5,2 mmol/l и триглицериди >1,7 mmol/l. Освен това често липидният статус показва и намалено количество на HDL-липопротеин, който е свързан с намаляване риска от развитие на атеросклероза. Затова е необходимо да се поддържат следните референтни граници : общ холестерол (3.4 – 5.2 mmol/l), HDL-холестерол (0.9 – 2.5 mmol/l), LDL-холестерол (2.5 – 4.7 mmol/l), триглицериди (0.6 – 2.3 mmol/l). Повишеното серумно ниво на LDL-холестерола показва по-точно от нивото на общия холестерол кога е повишен рискът от ранна исхемична болест.  Тютюнопушенето е също съществен и независим фактор, определящ възникването на исхемичната болест на сърцето и в частност на нестабилната стенокардия. Цигарите спомагат за по-бързото развитие на атеросклеротичната плака, като намаляват естествените съдови субстанции, които водят до вазодилатация (съдоразширяване) и едновременно с това понижават HDL. Освен това те индуцират коронарен спазъм, който също има значение за възникването на нестабилна стенокардия. Други важни рискови фактори са : артериална хипертония, захарен диабет, намалена физическа активност, затлъстяване, психоемоционален стрес.
Тютюнопушенето е също съществен и независим фактор, определящ възникването на исхемичната болест на сърцето и в частност на нестабилната стенокардия. Цигарите спомагат за по-бързото развитие на атеросклеротичната плака, като намаляват естествените съдови субстанции, които водят до вазодилатация (съдоразширяване) и едновременно с това понижават HDL. Освен това те индуцират коронарен спазъм, който също има значение за възникването на нестабилна стенокардия. Други важни рискови фактори са : артериална хипертония, захарен диабет, намалена физическа активност, затлъстяване, психоемоционален стрес.


Некоригируеми рискови фактори : възраст, фамилна анамнеза за ранна атеросклероза
Какви са съществуващите методи за лечение на стенокардия ?
Лечението може да включва :
- Модифициране на рисковите фактори : ограничаване на тютюнопушенето ; контрол на артериалното налягане, мастния профил, кръвно – захарния профил; редуциране на телесното тегло; повишаване на двигателната активност. Диетичният режим е от съществено значение, тъй като влияе благоприятно върху всички рискови фактори. Трябва да се избягват мазнините от животински произход, богатите на наситени мастни киселини храни, а да се предпочитат плодовете, зеленчуците, рибата.
- Лечението на самия ангинозен пристъп има няколко особености. То може да бъде медикаментозно и инвазивно :
I. Медикаментозно лечение : Употребяват се лекарства, които предизвикват бързо разширяване на коронарните артерии, подобряват кръвооросяването на сърдечния мускул и нормализират кислородното съдържание и кислородния достъп в миокарда :
1. Нитроглицерин – облекчава гръдната болка ;
2. Бета-блокери – лекарства, за които е доказано значението им при намаляване риска и леталитета при развитие на миокарден инфаркт, понижават силата и честотата на съкращения на сърдечния мускул. Освен това те имат и антиангинозен ефект, понижават артериалното налягане и подобряват кръвоснабдяването на миокарда.
3. Нитрати – имат директен съдоразширяващ ефект и подобряват кръвоснабдяването на миокардните клетки. Тези медикаменти нямат отношение към прогнозата на пациента, но значително подобряват неговата симтоматика. Тринитратите, динитратите и мононитратите действат като разширяват кръвоносните съдове на сърцето, увеличавайки притока на кислород към сърдечния мускул и понижавайки напрежението в миокарда. Нежеланите ефекти от използването на нитрати са болки в главата, зачервяване на лицето, понижаване на артериалното налягане, световъртеж и привикване на организма, водещо до нечувствителност към определена доза от медикамента.
4. АСЕ-инхибитори – медикаменти, които подобряват функцията на сърцето и удължават живота.
5. Антиагрегантите са медикаменти, намаляващи риска от образуване на тромби и удължаващи живота.
6. Антилипидемичните медикаменти понижават липидите /мазнините/ в кръвта и нивата на LDL-холестерола, удължават живота и намаляват риска от инфаркт и инсулт. Към тази група спадат статините, които имат и благоприятен противовъзпалителен и антиоксидантен ефект. При наличието на значителна хипертриглицеридемия е удачно използването на фибрати. Те са от съществено значение за правилната помпена функция на миокарда и освен това имат антихипертензивен ефект.
7. Калциеви антагонисти – лекарствени средства на втори избор, т.е. използват се при неповлияване на състоянието след прилагане на бета-блокери и нитрати. Те също имат антиангинозен ефект, подобряват кръвоснабдяването на сърцето и имат отношение към поддържането на адекватно артериално налягане.
В особено тежки случаи на стенокардия, когато медикаментозната терапия е недостатъчно ефективна, се провеждат хирургически интервенции – поставяне на байпас или балонна ангиопластика.
II. Инвазивно лечение : известно е още като коронарография. С негова помощ се установява мястото, а също и степента на стеснение на кръвоносните съдове на сърцето и се определя необходимостта от извършване на процедури за разширяването им с цел да се подобри храненето на сърдечния мускул. Тези процедури се извършват в специализирани отделения, наречени интервенционални, по най-съвременния и квалифициран подход към подобни случаи.
Ангиопластиката включва използването на катетър с малко балонче накрая, който се вкарва в бедрената или подмишечната артерия и се придвижва до мястото на стеснение на коронарния съд. Там балончето бързо се раздува или разпъва, отстранявайки спазъма.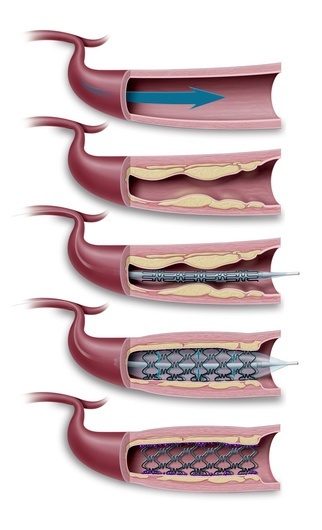 Чрез коронарографията може да се осъществи дилатация (разширение) на сърдечните съдове – със или без поставяне на т. нар. стентове (пластинки, които се поставят в коронарния съд с цел да разширят стеснения участък и да подобрят кръвоснабдяването на сърдечния мускул). Тези стентове са въведени в клиничната практика преди повече от 15 години и са два вида. Едните са метални, а другите, най-модерните засега и с най-добър ефект – медикамент-отделящи. Медикамент-излъчващите стентове се препоръчват за болни от диабет, защото дават по-добри резултати. Освен това, интервенционалното лечение е свързано с много по-кратък престой в болницата.
Чрез коронарографията може да се осъществи дилатация (разширение) на сърдечните съдове – със или без поставяне на т. нар. стентове (пластинки, които се поставят в коронарния съд с цел да разширят стеснения участък и да подобрят кръвоснабдяването на сърдечния мускул). Тези стентове са въведени в клиничната практика преди повече от 15 години и са два вида. Едните са метални, а другите, най-модерните засега и с най-добър ефект – медикамент-отделящи. Медикамент-излъчващите стентове се препоръчват за болни от диабет, защото дават по-добри резултати. Освен това, интервенционалното лечение е свързано с много по-кратък престой в болницата.
III. Съществува и трети вид подход – хирургичният, т.е. извършване на оперативна интервенция, наречена байпас-хирургия.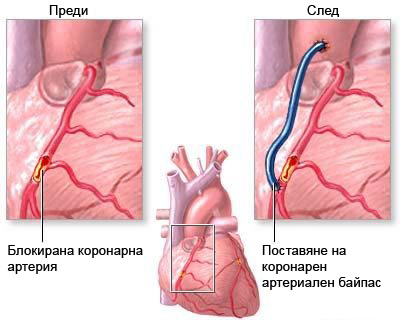
При нея оросяването на сърдечния мускул се подобрява чрез обхождане на мястото на стеснението с помощта на артериални или венозни съдове, взети от долните крайници. Байпасната хирургия е подход с изключително важно значение и изследванията в различни кардиологични центрове показват, че състоянието на пациента трябва да бъде много внимателно преценено, за да се вземе най-вярното решение за подхода – дали чрез стентиране, или с байпасна хирургия.
Профилактиката се състои в своевременно и активно лечение на всички състояния и заболявания, които представляват рискови, предизвикващи и предразполагащи фактори за развитие на исхемична болест на сърцето и стенокардия /атеросклероза, захарен диабет, затлъстяване, артериална хипертония и други/. За успешното лечение на стенокардията е необходимо на първо място да се ограничат рисковите фактори, причиняващи сърдечно-съдовите изменения. Първа линия на защита от развитието на стенокардия включва физическа активност, здравословна храна, умерено хранене, отказ от тютюнопушене и ограничаване употребата на алкохол.
Стенокардията трябва да се отличава от болките в сърдечната област с друг произход. Тези болки се наричат “кардиалгии”. Те могат да се наблюдават при други сърдечни болести (напр. сърдечни пороци, аортити и др.), при невротични реакции, шийна остеохондроза, междуребрена невралгия.
В тези случаи болката може да е с продължителност от много часове и дни, понякога е мълниеносна, пробождаща, локализирана обикновено в горната област на сърцето. Приемът на нитроглицерин не повлиява болката и подобрение настъпва след прием на седативни и обезболяващи медикаменти.
За поставяне на правилната диагноза може да подпомогне определянето на точките на възникване на болка при палпация на междуребрените нерви при невралгия. Пристъпите могат периодично да зачестяват, а понякога изчезват за продължително време.
Стабилната стенокардия, предизвикана от атеросклероза на коронарните артерии, е широко разпространено и водещо до инвалидност заболяване.
Съпоставено с продължителността на живота, това е заболяване , предполагащо висок риск за прогресиране до инфаркт на миокарда и/или настъпване на смърт.
При навременно лечение обикновено могат да се контролират симптомите и прогнозата да бъде значително подобрена. На практика опасностите от това заболяване са значително недооценени, а оптималните стратегии за лечение на пациентите не се прилагат.